CHẨN ĐOÁN VÀ ĐIỀU TRỊ UNG THƯ TUYẾN TIỀN LIỆT
Chẩn đoán và điều trị ung thư tuyến tiền liệt
Ung thư tuyến tiền liệt (UTTTL) là một bệnh hay gặp ở nam giới trên 50 tuổi, gây tử vong đứng hàng thứ 2 sau ung thư phổi. Tại Mỹ, tỷ lệ tử vong vào những năm 70 và 80 là 0,7% đối với đàn ông da trắng, 1,6% đối với đàn ông Mỹ gốc Phi, tỷ lệ này tăng hàng năm khoảng 3,1% tính đến năm 1995. Tại Châu Âu, con số tử vong năm 1994 tại Hà Lan: 33/100.000 người, tại Thuỵ Điển: 28/100.000 người.
Có sự khác biệt rất lớn về tỷ lệ mắc bệnh ở các dân tộc: cao nhất ở người Mỹ gốc Phi: 250/100.000 người, sau đó là người Mỹ gốc Châu Âu; thấp nhất tại các nước Châu á: 93,8/100.000 người tại Trung Quốc, ở Châu Âu các nước Scandinavian có tỷ lệ mắc bệnh cao nhất.
Ở Việt Nam, cho đến nay chưa có một nghiên cứu thống kê đầy đủ về tỷ lệ mắc bệnh này. Trong một số nghiên cứu đơn lẻ người ta thấy tỷ lệ ung thư tuyến tiền liệt tình cờ phát hiện được qua xét nghiệm giải phẫu bệnh lý sau mổ mở u phì đại lành tính tuyến tiền liệt (UPĐLTTTL) là 7,2%. Theo số liệu của Nguyễn Anh Tuấn, tỷ lệ mắc ung thư tuyến tiền liệt từ năm 1991-1995 tại Hà Nội: 1,3/100.000 người và tại Thành phố Hồ Chí Minh trong năm 1995-1996: 2,3/100.000 người.
Ung thư tuyến tiền liệt được coi là căn bệnh của người cao tuổi, tần suất mắc bệnh tăng tỷ lệ so với lứa tuổi, phần lớn các trường hợp phát hiện bệnh sau 50 tuổi, tuổi trung bình được chẩn đoán: 72 tuổi. Tỷ lệ mắc bệnh của người Mỹ gốc Châu Âu trước 65 tuổi – 21/100.000 người, sau 65 tuổi tỷ lệ này – 819/100.000 người. ở Pháp, năm 1987 có 8/100.000 người mắc bệnh từ 50 đến 54 tuổi so với 240/100.000 người từ 70 đến 74 tuổi .
Trên thế giới, những nghiên cứu về ung thư tuyến tiền liệt đã làm sáng tỏ nhiều vấn đề về sinh bệnh học, nhất là sự liên quan của một số gen trong quá trình phát sinh và phát triển của bệnh và các yếu tố nguy cơ như môi trường, chế độ ăn v.v… Từ khi ứng dụng xét nghiệm định lượng PSA (prostate specific antigen) trong huyết thanh đã làm tăng lên đáng kể hiệu quả trong sàng lọc, chẩn đoán và theo dõi điều trị bệnh. Ngày nay, với sự hoàn thành việc sắp chuỗi bộ gen của người đã dần dần làm sáng tỏ thêm nhiều vấn đề quan trọng của căn bệnh này.
Về điều trị, Y học đã tìm nhiều biện pháp để nâng cao thời gian sống và chất lượng sống cho người bệnh như: phẫu thuật triệt căn, cắt toàn bộ tuyến tiền liệt qua mổ mở hoặc mổ nội soi, xạ trị 3D, hóa trị, điều trị nội tiết…
Ở Việt Nam, số người đến khám vì bệnh lí tuyến tiền liệt tăng lên đáng kể hàng năm nhưng đối với ung thư tuyến tiền liệt lại chưa được quan tâm thoả đáng, người bệnh thường đến khám ở giai đoạn muộn, có thể do:
– Hoàn cảnh kinh tế khó khăn nên không đi khám bệnh kịp thời.
– Sự hiểu biết của người bệnh và sự quan tâm của y tế, cộng đồng còn có nhiều hạn chế nên việc phát hiện bệnh chưa có hệ thống.
1. Các yếu tố nguy cơ của ung thư tuyến tiền liệt
1.1 . Tuổi:
Mối quan hệ giữa tuổi và nguy cơ UTTTL rất lớn, tuổi thọ cao có nguy cơ mắc bệnh tăng. 10% UTTTL xuất hiện dưới 54 tuổi, lứa tuổi 55 ÷ 74 tỷ lệ mắc bệnh 64%. Một số tác giả cho rằng tính đặc hiệu của PSA tăng ở những người cao tuổi, do vậy làm tăng độ chính xác trong chẩn đoán bệnh.
1.2. Chủng tộc, sắc tộc:
Sự khác nhau về nguy cơ mắc UTTTL giữa các chủng tộc và nhóm sắc tộc rất lớn. Tỷ lệ tử vong cũng tương đương, do nguy cơ mắc UTTTL ở nam giới da đen cao nên nhóm sắc tộc này được khuyên nên sàng lọc ở độ tuổi trẻ hơn so với nhóm da trắng.
1.3. Thể tích tuyến tiền liệt:
Vai trò của thể tích tuyến tiền liệt (TTL) trong dự báo UTTTL là một vấn đề mới, còn gây nhiều tranh cãi. Briganti nghiên cứu trên 3.412 trường hợp UTTTL cho thấy thể tích TTL càng nhỏ thì độ biệt hoá càng thấp, khả năng di căn càng lớn.
1.4. PSA vận tốc (PSAv):
Mặc dù PSAv có hạn chế nhất định trong dự báo UTTTL nhưng lại có giá trị trong dự báo nguy cơ tử vong. Nếu PSAv > 0,35ng/ml/năm trong 10 ÷ 15 năm trước khi được chẩn đoán UTTL sẽ có tỷ lệ tử vong cao hơn hẳn so với các trường hợp có PSAv < 0,35ng/ml/năm.
1.5. Tiền sử bệnh trong gia đình:
Các trường hợp có bố hoặc anh em trai mắc UTTTL có nguy cơ mắc bệnh gấp 2, 3 lần; nếu bố hoặc anh em trai mắc bệnh trước 60 tuổi, nguy cơ tương đối là 2,16 lần, sau tuổi 70 là 1,95 lần.
1.6. Tân sản trong lớp biểu mô TTL (PIN):
PIN liên quan đến nguy cơ mắc UTTTL, 25,8% ÷ 51% PIN biệt hoá cao phát triển thành UTTTL.
2. Đặc điểm lâm sàng
UTTTL là loại ung thư (UT) duy nhất tồn tại dưới 2 thể:
– Thể ẩn (Cancer occulte).
– Thể có biểu hiện lâm sàng.
Thể ẩn không có biểu hiện các triệu chứng lâm sàng, thường được phát hiện khi làm sinh thiết hạch hay sinh thiết xương trên bệnh nhân không có biểu hiện lâm sàng, 30-40% UT ở thể ẩn (occulte) chỉ có thể phát hiện ra khi làm giải phẫu bệnh tử thi do các nguyên nhân khác nhau.
* Hoàn cảnh lâm sàng phát hiện ra bệnh:
Có 2 lý do làm cho người bệnh phải đi khám bệnh:
– Rối loạn tiểu tiện.
– Các dấu hiệu về u lan toả hoặc đã có di căn.
Các yếu tố chính tạo nên hình ảnh lâm sàng về tiết niệu thường gặp của bệnh lý UTTTL:
– Sự phát triển khối UT ở các mức độ khác nhau trong tuyến làm tắc nghẽn lưu thông nước tiểu.
– Sự tắc nghẽn của bàng quang.
– Các triệu chứng kích thích ở đường tiết niệu dưới.
2.1. Các dấu hiệu về tiết niệu:
– Đái khó, tia đái nhỏ.
– Đái nhiều lần, mức độ khác nhau, tuỳ theo sự kích thích, cảm giác đái không hết do có nước tiểu dư trong BQ.
– Đái vội.
– Đái tràn, đái không tự chủ.
– Bí đái cấp.

2.2. Các dấu hiệu lan toả:
Đây là các dấu hiệu chính của ung thư, thể hiện sự tiến triển không ngừng của bệnh, khác biệt hẳn so với u lành tính tuyến tiền liệt, mức độ lan toả phụ thuộc mạnh mẽ vào giai đoạn bệnh, liên quan chặt chẽ đến độ biệt hoá u. Ở giai đoạn muộn, khối ung thư thường nhiều ổ, lan toả xâm lấn bao xơ và di căn, gây ra những rối loạn toàn thân trầm trọng, thể trạng bệnh nhân suy sụp, kết thúc cuối cùng là tử vong.
Các dấu hiệu lan toả thường gặp là:
– Đau xương:
– Đau tầng sinh môn:
– Phù nề chi dưới:
– Xuất tinh ra máu:
– Các dấu hiệu toàn thân khác:
BN có thể đến viện trong tình trạng suy thận, với các biểu hiện gầy sút, phù nề, xanh nhợt, thiếu máu. Các di căn khác ở phổi, gan ít khi là dấu hiệu đầu tiên, di căn não, mắt cũng hiếm gặp. Khi các dấu hiệu trên xuất hiện làm người bệnh mất phương hướng, vì vậy thường đi khám tại các chuyên khoa khác.
3. Một số phương pháp chẩn đoán
3.1. Thăm khám trực tràng bằng ngón tay:
Thăm khám trực tràng bằng ngón tay là biện pháp được sử dụng để phát hiện bệnh. Whitmore 1956, là người đầu tiên sử dụng khái niệm “sờ thấy được bằng đầu ngón tay” đối với UTTTL. Jewett 1956, công bố tỷ lệ UTTTL 50% khi sinh thiết TTL đối với những trường hợp nghi vấn khi thăm trực tràng, gần 10 năm sau tác giả là người đầu tiên phân loại giai đoạn UTTTL dựa vào thăm khám trực tràng.
Thăm trực tràng là một phương pháp khám đơn giản, nhanh chóng, chi phí thấp, tuy vậy có nhiều nguyên nhân làm cho độ nhậy chẩn đoán không cao
3.2. P.S.A.
PSA là kháng nguyên đặc hiệu của TTL, tuy nhiên PSA còn tồn tại trong một số các tổ chức tuyến khác, nên vẫn không được gọi là đặc hiệu lý tưởng cho TTL. Đã 20 năm kể từ khi PSA được ứng dụng trong lâm sàng, mặc dầu còn nhiều vấn đề gây tranh cãi khi sử dụng PSA như một yếu tố sàng lọc rộng rãi UTTTL, hiện nay PSA vẫn được coi là hiệu quả nhất trong chẩn đoán, xác định giai đoạn bệnh và theo dõi sự phát triển của UTTTL, đặc biệt những nghiên cứu mới được công bố cho thấy PSA có thể xác định được các trường hợp có nguy cơ phát triển thành UTTTL trong tương lai.
Ưu điểm của PSA là mang tính khách quan, kết quả không phụ thuộc người khám, tránh tâm lý ngượng ngùng, sợ đau của bệnh nhân. Trong nhiều nghiên cứu, các tác giả còn khẳng định sử dụng PSA làm tăng cơ hội phát hiện bệnh sớm, có khả năng điều trị khỏi. PSA là công cụ tốt để dự đoán nguy cơ, theo dõi và đánh giá kết quả sau điều trị.
Vai trò mới của PSA ngày nay như một yếu tố xác định nguy cơ UTTTL trong tương lai. PSA có thể dự báo UT trước 25 – 30 năm.
3.3. Siêu âm
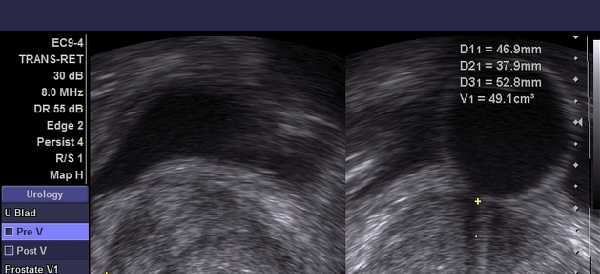
Siêu âm là biện pháp chẩn đoán có giá trị đối với ung thư tuyến tiền liệt, siêu âm hỗ trợ quan trọng cho thăm khám lâm sàng, do đó cần có những người chuyên sâu về siêu âm tiết niệu làm chẩn đoán. Ở các nước phát triển, khi đi sâu nghiên cứu sàng lọc và chẩn đoán, đã cho thấy siêu âm qua trực tràng có khả năng phát hiện được các khối ung thư tuyến tiền liệt có thể tích 2 – 4mm.
* Siêu âm trên xương mu
Siêu âm trên xương mu cho phép đánh giá những ảnh hưởng của đối với ung thư tuyến tiền liệt đường tiết niệu trên, đặc biệt giai đoạn muộn của bệnh. Có thể thấy thành bàng quang giãn mỏng, hay viêm dày, niệu quản bể thận giãn ứ nước do u chèn ép. Qua siêu âm có thể đánh giá được các tổn thương khác như hạch chậu, mức độ xâm lấn u vào bàng quang, ngoài ra có thể đo kích thước tuyến tiền liệt. Nhược điểm của siêu âm trên xương mu là sử dụng đầu dò tần số thấp, khi siêu âm bị giới hạn bởi xương mu, không quan sát trực tiếp được tuyến tiền liệt, do vậy không cho được những hình ảnh rõ nét.
* Siêu âm qua trực tràng
Từ những năm 1968, Watanabe đã lần đầu tiên sử dụng siêu âm qua trực tràng mô tả hình ảnh về tuyến tiền liệt. Kỹ thuật này được sử dụng rộng rãi trong lâm sàng từ giữa thập niên 80. Siêu âm qua trực tràng sử dụng đầu dò tần số cao 5 – 7MHz nên cho hình ảnh rõ nét hơn so với siêu âm trên xương mu, có thể phát hiện được UT có đường kính 2-4 mm, đồng thời giúp sinh thiết chính xác hơn nhờ có thiết bị định vị đi kèm với đầu dò.
3.4. Sinh thiết tuyến tiền liệt
Sinh thiết TTL đóng vai trò quyết định trong chẩn đoán sớm, điều trị, tiên lượng UTTTL. Sinh thiết dưới hướng dẫn của siêu âm qua trực tràng có độ chính xác cao. Số mẫu sinh thiết dương tính tỷ lệ mức độ phát triển u.
3.5. Một số phương pháp chẩn đoán hình ảnh
Xạ hình xương, chụp cộng hưởng từ, PET Scan, chụp cắt lớp vi tính, siêu âm, XQ xương, chụp thận thuốc tĩnh mạch, được coi là những phương pháp xác định giai đoạn phát triển của UTTTL.
3.6. Chụp cắt lớp vi tính (CT scanner)
Ngày nay, với sự phát triển không ngừng của chẩn đoán hình ảnh, CT xoắn ốc ra đời, từ năm 1990 với 1 đầu chụp, quay 3600, chụp nhanh, hình ảnh 3 chiều rõ nét, đến nay đã cải tiến thêm 64 ¸ 320 đầu chụp, nâng số hình ảnh chụp trong 1 giây lên đáng kể, trở thành 1 biện pháp chẩn đoán hình ảnh lý tưởng trong xác định xâm lấn u, di căn hạch, phân bố mạch máu giúp cho định hướng đường hướng xử trí.
3.7. Xạ hình xương (Scintigraphy osseuse)
Xạ hình xương có độ nhạy cao trong chẩn đoán di căn xương. Xạ hình xương cần được phối hợp với khám xương để chẩn đoán phân biệt với các triệu chứng đau xương khác như viêm xương khớp, thoát vị đĩa đệm… Xạ hình xương dương tính không đặc hiệu riêng cho UTTTL, kết quả xạ hình xương âm tính rất có giá trị trong đánh giá trước và sau điều trị.
3.8. PET Scan (positron emission tomography)
PET Scan là phương pháp xác định giai đoạn bệnh hiện đại dựa trên các hình ảnh cắt lớp được chụp sau khi tiêm các hoạt chất phóng xạ như 18 – Fluoro – Deoxy Glucose (FDG). Các chất phóng xạ này sẽ tích tụ lại những nơi tăng chuyển hoá glycolyse do UT. Ưu điểm của phương pháp này là có khả năng phát hiện di căn sớm.
4. Điều trị ung thư tuyến tiền liệt
Với sự gia tăng của UTTTL trong một xã hội công nghiệp phát triển thì sự lựa chọn phương pháp điều trị phù hợp, giảm bớt chi phí y tế một cách hợp lý là một vấn đề quan trọng. Các nhà tiết niệu phải là người cung cấp cho bệnh nhân thông tin về mức độ bệnh, các phương pháp điều trị cùng chỉ định của nó, tránh chẩn đoán quá dẫn đến điều trị quá.
Các yếu tố quyết định chỉ định điều trị:
– Tuổi, tình trạng sức khỏe của người bệnh
– Nguy cơ phát triển bệnh, bao gồm:
+ Nồng độ PSA huyết thanh
+ Giai đoạn lâm sàng (stade – TNM).
+ Điểm Gleason
4.1. Điều trị phẫu thuật
– Nguyên tắc điều trị:
+ Cắt toàn bộ tuyến tiền liệt, túi tinh và bóng của ống dẫn tinh
+ Nạo hạch chậu
Các phương pháp điều trị phẫu thuật chủ yếu hiện nay đối với UTTTL :
– Phẫu thuật nội soi: nội soi ổ bụng (LRP), hoặc có sự hỗ trợ của ROBOT (RORP)
– Phẫu thuật mở cắt toàn bộ TTL: qua đường sau xương mu (RRP), hoặc qua đường tầng sinh môn (PRP)
4.2. Điều trị bằng thuốc
– Mục đích của điều trị là sử dụng các thuốc nhằm ngăn chặn từng khâu trong quá trình phát triển của UT, chủ yếu là UTTTL giai đoạn muộn khi đã có tái phát và di căn xa không còn khả năng điều trị triệt căn.
– Sự phát triển của UTTTL được mô tả như là một hệ thống dưới sự điều khiển của yếu tố: – hormon sinh dục nam – các yếu tố thụ cảm thể – các men chuyển, là những yếu tố gây ra sự biến đổi trong gène tế bào:
+ Những năm 40 của thế kỷ 20, Huggins và các đồng nghiệp đã mô tả một cách hệ thống về mối quan hệ giữa hormon nam và sự phát triển UTTTL, tác giả nhận thấy nguồn hormon tại tinh hoàn và tuyến thượng thận có vai trò kích thích UT phát triển và việc ngăn chặn có thể đạt được bằng các biện pháp loại bỏ hormon nam.
+ Các yếu tố thụ cảm thể, đặc biệt các thụ cảm thể tín hiệu (AR-Signaling) đóng vai trò trung gian trong việc điều chỉnh các tác động của hormon nam lên tế bào và đóng vai trò chính đối với UT tồn tại dai dẳng sau khi loại bỏ các nguồn hormon nam. Quá trình này có thể ngăn chặn được bằng các biện pháp ức chế AR.
+ Ngoài ra, việc sử dụng các thuộc ức chế men chuyển – 5α reductase (Dutasteride) hoặc kết hợp với thuốc ức chế sản xuất tiền hormon nam tuyến thượng thận (ketoconazole) cũng đóng vai trò quan trọng trong điều trị UTTTL.
Những năm gần đây, các nghiên cứu mới về việc sử dụng trở lại các chất hoá trị liệu cho thấy có tác dụng nhất định trên các AR và gène tế bào, các thuốc này đang tiếp tục được phát triển cũng như các thuốc trong tương lai tác động trực tiếp lên gène.
4.3. Các phương pháp điều trị chuyển đổi
Hiện nay, có một số kỹ thuật mới không phẫu thuật để điều trị UTTTL:
– Điều trị bằng chùm siêu âm cường độ cao qua đường trực tràng (HIFU – Transrectal high – intensity focused ultrasound).
– Phẫu thuật lạnh (Cryoablation).
– Điều trị bằng chùm tia xạ ngoài (EBRT – externalbeam radiation therapy).
– Điều trị bằng chùm vi sóng (Microwave Ablation).
– Điều trị bằng cắm kim nhiệt độ cao (Thermal rods).
TS.BS. Nguyễn Việt Hải
Khoa Ngoại Thận Tiết niệu – Bệnh viện TƯQĐ 108
Bài viết liên quan
NỘI SOI VIÊN NANG KHÔNG ĐAU – KHÔNG XÂM LẤN
Với kích thước nhỏ gọn, nội soi viên nang là phương pháp hiện đại giúp bác sĩ có cái nhìn trực quan bên trong ống tiêu hoá, nhất là chẩn đoán sớm các bệnh lý ruột non nội soi dạ dày – đại tràng không tiếp cận được mà không xâm lấn, không gây đau […]
Nội soi ruột non bằng viên nang (Capsule endoscopy)
ĐẠI CƯƠNG Nội soi viên nang là kỹ thuật nội soi ruột non bằng cách uống viên nang nội soi có kích thước như viên thuốc, trong có chứa một máy quay nhỏ có thể ghi hình lại với tốc độ 0.5-6 hình/ giây trong vòng 11 tiếng. CHỈ ĐỊNH Phát hiện bệnh lý ruột […]
TRIỂN KHAI THÍ ĐIỂM KỸ THUẬT ĐO TRỞ KHÁNG NIÊM MẠC THỰC QUẢN MIVU
Phòng Khám Hoàng Long đã phối hợp và hỗ trợ công ty Vinmed triển khai thí điểm kỹ thuật đo trở kháng niêm mạc thực quản Mivu của hãng Diversatek Healthcare, đây là công nghệ tiên tiến nhất hiện nay trong chẩn đoán Gerd. Việc thí điểm giúp các chuyên gia đầu ngành tiếp cận […]
ĐÀO TẠO CẬP NHẬT KIẾN THỨC Y KHOA VỀ KỸ THUẬT THĂM DÒ NHU ĐỘNG ĐƯỜNG TIÊU HÓA
Khóa “ Đào tạo cập nhật kiến thức y khoa về kỹ thuật thăm dò nhu động đường tiêu hóa” được tổ chức bởi Viện Nghiên cứu và Đào tạo tiêu hóa – gan mật đã khép lại trong niềm hân hoan và vui mừng của tất cả các học viên tham dự. Khóa đào […]
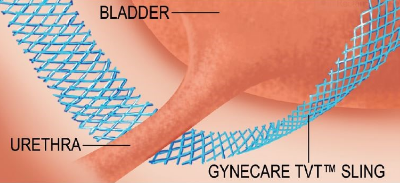
KỸ THUẬT TVT TRONG ĐIỀU TRỊ TIỂU KHÔNG TỰ CHỦ
Tension-Free Vaginal Tape (TVT) Kỹ thuật TVT Đây là thủ thuật đeo đai phổ biến nhất để khắc phục tình trạng tiểu không tự chủ do căng thẳng ở phụ nữ. Đây là phương pháp xâm lấn tối thiểu với tỷ lệ chữa khỏi cao (thành công > 95%) và ít biến chứng nhất nếu […]