CHẨN ĐOÁN VÀ ĐIỀU TRỊ U PHÌ ĐẠI LÀNH TÍNH TUYẾN TIỀN LIỆT – BS Nguyễn Đình Liên
U phì đại lành tính tuyến tiền liệt là sự tăng sản thực sự do sự phát triển của nhu mô tuyến hoặc tổ chức mô xơ, cơ của tuyến. Sự tăng sản này có thể đo lường được về hình dạng hoặc cấu trúc và có thể gây ra các biểu hiện triệu chứng khác nhau thùy thuộc vào vị trí, kích thước, số lượng của khối tăng sản.
- Định nghĩa
U phì đại lành tính tuyến tiền liệt là sự tăng sản thực sự do sự phát triển của nhu mô tuyến hoặc tổ chức mô xơ,cơ của tuyến. Sự tăng sản này có thể đo lường được về hình dạng hoặc cấu trúc và có thể gây ra các biểu hiện triệu chứng khác nhau thùy thuộc vào vị trí, kích thước, số lượng của khối tăng sản.
2. Dịch tễ:
Bệnh u phì đại lành tính tuyến tiền liệt (UPDLTTTL – BPH: Benign prostatic hyperplasia) là bệnh lý phổ biến ở nam giới lớn tuổi. Theo Berry S.Y; bệnh tăng dần theo độ tuổi, độ tuổi 21-30 có 8,5% bị BPH; sẽ tăng lên nam giới trên 40 tuổi, tăng lên tới 50% ở độ tuổi 50-60 và chiếm tới 90% ở độ tuổi ngoài 80. Đồng thời khi xuất hiện BPH thì biểu hiện hội chứng đường tiểu dưới (LUTS) cũng tăng song song với tuổi thọ: 25% nam giới ở tuổi 55 và tăng lên 55% ở tuổi 75. Bệnh có xu hướng tăng ở các nước phát triển, vì vậy bệnh được phát hiện nhiều ở các nước châu Âu do có tuổi thọ cao. Ngược lại, tại các nước châu Á có tỷ lệ mắc thấp hơn. Do môi trường sống và điều kiện kinh tế ảnh hưởng tới tuổi thọ cho nên cộng đồng người châu Á sống tại các nước phát triển có tỷ lệ mắc như cư dân bản địa.
- Tại Việt Nam, hiện chưa có thống kê chính xác tỷ lệ mắc bệnh BPH trong cộng đồng, nhưng các nghiên cứu gần đầy cho thấy tỷ lệ bệnh PBH ngày càng gia tăng do chất lượng y tế được nâng cao. Thực tế cũng cho thấy, nhiều nghiên cứu tại Việt nam thì tỷ lệ mắc bệnh BPH ở người cao tuổi tại thành thị lớn hơn nhiều so với nông thôn.
- Các yếu tố nguy cơ của bệnh:
- Tuổi là yếu tố nguy cơ, tuổi càng cao thì nguy cơ xuất hiện bệnh càng lớn kèm theo tăng mức độ nặng của hội chứng đường tiểu dưới.
- Rối loạn cân bằng nội tiết sinh dục: Khi nam giới trên 50 tuổi thì tăng nồng độ estrogel và giảm testosterol; hoặc tăng prolactin cũng kích thích sự tăng sinh tuyến tiền liệt. Thực tế những người bị teo tinh hoàn, cắt bỏ tinh hoàn thì không có sự phát triển tuyến tiền liệt.
- Di truyền: Là yếu tố nguy cơ, chính vì vậy đã có sự khác biệt giữa các chủng tộc. Người da đen có tỷ lệ mắc bệnh thấp hơn người gia trắng.
- Rối loạn chuyển hóa: Béo phì, thừa cân; đái tháo đường, rối loạn chuyển hóa glucosid, lipid. Là yếu tố tăng nặng mức độ biểu hiện LUTS của BPH.
- Viêm đường tiết niệu: Là điều kiện gây ra viêm tuyến tiền liệt, kích thích tế bào tuyến tiền liệt tăng sản.
- Chế độ sinh hoạt
+ Chế độ ăn nhiều mỡ, lười vận động và hoạt động thể thao; sử dụng rượu và đồ uống có cồn là yếu tố gây ra BPH vì những bệnh nhân béo phì, thừa cân hoặc bệnh lý xơ gan do rượu, đái tháo đường có tỷ lệ xuất hiện triệu chứng của bệnh lý BPH cao.
- Cơ chế bệnh sinh.
- Cơ chế tăng sinh lành tính tuyến tiền liệt.
- Vai trò của Testosteron và Dihydrotestosteron (DHT): Dưới tác dụng của enzyme 5 α – reductase chuyển hóa testosterol tự do thành DHT, chính DHT kích thích vào thụ cảm androgen tại tế bào mô đích của tuyến tiền liệt thông qua có chế hoạt hóa gen kiểm soát sự sinh trưởng và biệt hóa của thế bào tuyến tiền liệt. Do đó làm tăng sinh tế bào của tuyến tiền liệt, tăng kích thước tuyến..
- Vai trò của Estrogen có vai trò kích thích trực tiếp TTL sự sinh trưởng của TTL thông qua hiệp đồng với androgen. Ở nam giới lớn tuổi do mất cân bằng về tỷ lệ testoteron/estradion ( Tăng estrogen, giảm testosteron) nên estrogel làm cho thụ thể 5 α – reductase tăng nhạy cảm với DHT.
- Rối loạn các yếu tố tăng trưởng:
Tăng sản xuất ác yếu tố tăng trưởng có tính kích thích tế bào phát triển gồm: EGF ( yếu tố tăng trưởng biểu bì);β – GF (yếu tố tăng trưởng nguyên bào sợi); IGF (yếu tố tăng trưởng giống insulin); giảm yếu tố tăng trưởng có tác dụng kìm hãm sự phát triển tuyến tiền liệt TGF – β (yếu tố tăng trưởng chuyển đổi beta).
- Rối loạn sự cân bằng giữa các khu vực tế bào đang tăng trưởng và khu vực tế bào định hướng chết theo chương trình ở người lớn tuổi. Chính các yếu tố tăng trưởng đã làm mất đi sự hằng định của mô tuyến, làm cho tế bào gốc phát triển nhanh chóng, trong khi với quá trình chết theo chương trình của tế bào biệt hóa bị chậm lại.
- Ngoài ra còn các yếu tố kích thích khác như: Viêm nhiễm, trào ngược tinh dịch kích thích tế bào lympho T hoạt hóa để sản xuất các yếu tố tăng trưởng khác gây tăng sản lành tính tuyến tiền liệt.
- Cơ chế bệnh học của quá sản lành tính tuyến tiền liệt:
Theo MacNeal tuyến tiền liệt có 5 vùng, trong đó vùng chuyển tiếp , vùng quanh niệu đạo gần ụ núi là nơi dễ tăng sinh lành tính tạo UPĐLTTTL và gây ra cản trở dòng nước tiểu từ bàng quang xuống niệu đạo. Tùy vị trí của u mà có thể gây ra biến đổi giải phẫu của niệu đạo, của cổ bàng quang… Qua đó có biểu hiện lâm sàng tương ứng.
- Kéo dài và gây hẹp nòng niệu đạo tuyến tiền liệt: Khi các tuyến tăng kích thước theo trục dọc sẽ kéo dài niệu đạo, đồng thời đẩy lồi cổ bàng quang lên cao; phát triển theo chiều ngang sẽ có xu hướng lấp đầy về phía niệu đạo. Cho nên khẩu kính của niệu đạo TTL bị thu hẹp và sự đóng mở của cơ thắt bàng quang bị rối loạn.
- Kích thích đám rối thần kinh quang cổ bàng quang, vỏ tuyến tiền liệt, thần kinh cương dương vật.
- Ứ đọng nước tiểu trong bàng quang và trào ngược dòng nước tiểu lên niệu quản, bể thận: Do biến đổi trục sinh lý của niệu đạo, nòng niệu đạo hẹp do có vật cản bởi khối u xơ TTL sẽ cản trở đường ra khi bệnh nhân dặn tiểu, sinh ra dòng nước tiểu trào ngược làm tổn thương thành bàng quang ( tạo túi thừa, giãn thành bàng quang) hoặc dòng trào ngược nước tiểu từ bàng quang lên niệu quản – bể thận khi các sợi cơ tại lỗ niệu quản dưới bị tổn thương, mở rộng.
- Phì đại cơ bàng quang: Để tăng khả năng tống xuất dòng nước tiểu, bệnh nhân tăng sức dặn tiểu khiến cơ bàng quang tăng sinh. Đến giãn đoạn ứ đọng quá nhiều nước tiểu thì thành bàng quang giãn, mất trương lực.
- Chẩn đoán:
Tiếp cận chẩn đoán bệnh nhân bị BPH thường không có nhiều khó khăn vì: Đa phần là bệnh nhân tuổi cao, vào viện vì các than phiền khi thấy các triệu chứng đường tiểu dưới, bàng quang tăng hoạt gây ảnh hưởng tới chất lượng cuộc sống, chất lượng giấc ngủ hoặc sức khỏe tình dục. Ở thời đại công nghệ thông tin hiện nay, bệnh nhân có thể trao đổi với thầy thuốc tại nhà trước khi đến viện. Cho nên thầy thuốc có thể sử dụng thang điểm IPSS và QofL cho bệnh nhân tự chấm điểm và các bảng hướng dẫn để chuẩn bị khám bệnh được thuận lợi, chính xác hơn.
- Chẩn đoán lâm sàng.
- Toàn thân.
- Các bệnh nền kèm theo : Tăng huyết áp, COPD, đái tháo đường…
- Nhân cách, tính cách có thể thay đổi.
- Cơ năng:
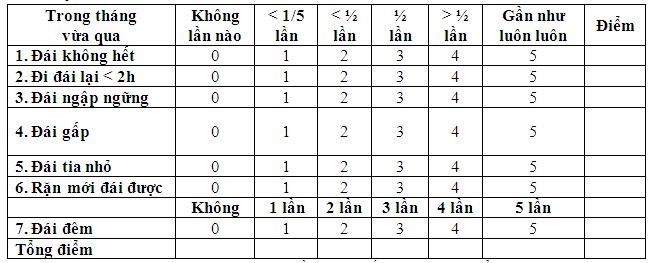
Sử dụng thang điểm IPSS và QofL để khai thác sự bất thường về tần xuất, khả năng tống xuất nước tiểu ra ngày và các rối loạn về cảm giác khi đi tiểu, xuất tinh hoặc bất thường màu sắc, số lượng nước tiểu.
Bảng điểm IPSS:
Bảng điểm QofL:
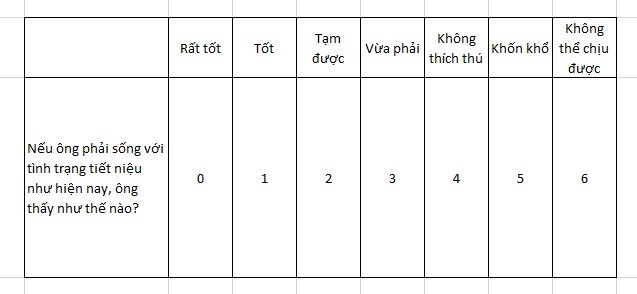
- Đi tiểu:
- Hội chứng tắc nghẽn đường tiểu dưới: Tiểu khó khăn, cần phải gắng sức, tiểu kéo dài thời gian, tiểu ngắt quãng không thành dòng, tiểu ngập ngừng hoặc tiểu nhỏ giọt
- Hội chứng kích thích đường tiểu dưới: Tiểu nhiều lần, tiểu đêm, tiểu gấp, tiểu vội; tiểu không kiểm soát, tiểu són.
- Cần đánh giá mức độ bí tiểu:
+ Bí tiểu cấp: Buồn tiểu kéo dài, không thể rặn được nước tiểu hoặc chỉ có thể rỉ ít giọt nước tiểu khi gắng sức; bệnh nhân đau tức nhiều trên xương mu.
+ Bí tiểu không hoàn toàn: Có cảm giác tiểu không hết, tia tiểu yếu- nhỏ khi gắng sức dặn tiểu.
- Màu sắc nước tiểu:
- Tiểu đục: Nước tiểu có cặn đục hoặc mầu trắng như sữa, mùi hôi thối..
- Tiểu máu: Nước tiểu hồng nhạt hoặc đỏ tươi.
- Cảm giác khi đi tiểu.
- Tiểu buốt: Buốt dọc theo dương vật nếu có viêm niệu đạo, buốt cuối bãi khi có viêm bàng quang, đau buốt từ dưới lên trên thắt lưng khi dặn tiểu nếu có trào ngược nước tiểu từ bàng quang lên niệm quản.
- Mệt mỏi khi đi tiểu: Phải gắng sức nhiều, lấy hơi giữa bãi nước tiểu, đuối sức khi dặn tiểu…
- Khai thác các tiền sử điều trị nội, ngoại khoa; đặc biệt là các tiền sử có can thiệp vào cơ quan sinh dục: Cắt bao quy đầu, đặt sond niệu đạo, nội soi niệu đạo ngược dòng…
- Thực thể.
- Thăm khám bụng – hệ tiết niệu: Để phát hiện các bệnh lý tiết niệu kèm theo cũng như các bệnh lý chuyên khoa khác
- Thăm khám cơ quan sinh dục ngoài:
+ Đánh giá dương vật, bao quy đầu để loại trừ các nguyên nhân đái khó, rối loạn tiểu tiện do viêm nhiễm, hẹp niệu đạo, hẹp bao quy đầu…
+ Đánh giá kỹ vùng bẹn bìu để tìm thoát vị bẹn, tràn dịch màng tinh hoàm…
- Thăm khám tuyến tiền liệt: Quan sát hậu môn để xem có trĩ, nứt kẽ hậu môn do táo bón ( hay gặp khi bệnh nhân sợ uống nước); thăm khám bên trong để đánh giá kích thước, mật độ tuyến tiền liệt, các tổn thương ở trực tràng nếu có: Trĩ, polyp hoặc ung thư trực tràng.
- Chẩn đoán cận lâm sàng
- Chẩn đoán hình ảnh hay sử dụng để chẩn đoán BPH:
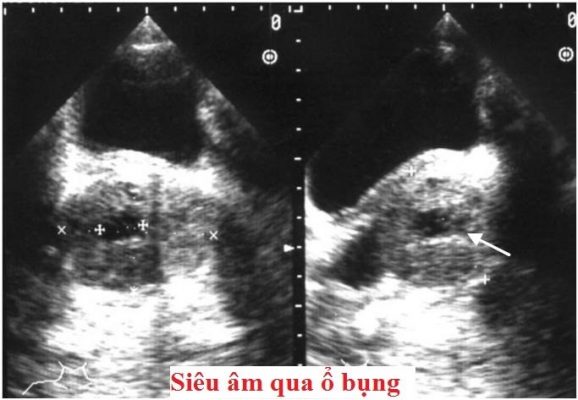
- Siêu âm (Qua ổ bụng hoặc qua trực tràng): Là xét nghiệm an toàn, không xâm lấn. Siêu âm đánh giá được hình dạng, kích thước tuyến, phát hiện các ổ nghi ngờ ung thư ( ổ giảm âm), điểm tăng âm ( vôi hóa)…Mặt khác khảo sát các cơ quan hệ tiết niệu, cơ quan khác trong ổ bụng. Đồng thời đánh giá được nước tiểu tồn dư, là chỉ số rất quan trọng khi chỉ định phương pháp điều trị
 |
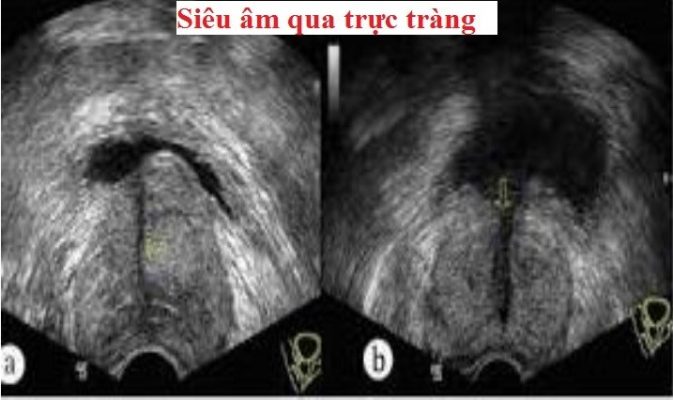 |
Hình 1: Siêu âm tuyến tiền liệt
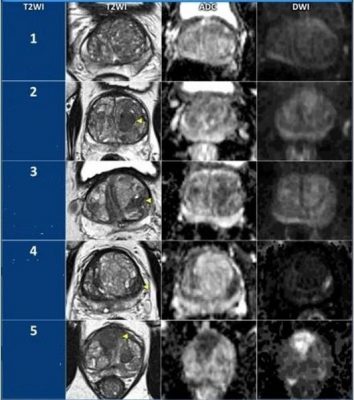
- MRI tuyến tiền liệt: Đây là phương tiện chẩn đoán hình ảnh đánh giá chính xác nhất về tuyến tiền liệt (Hình dạng các thùy, kích thước, khối lượng…), ngoài ra còn khảo sát được hệ thống túi tinh, ống dẫn tinh và các cơ quan xung quang vùng tiểu khung. Hiện nay khi đánh giá tổn thương vùng chuyển tiếp, vùng ngoại vi của tuyến tiền liệt trên các xung T2WI, DWI và chất đối quang từ (DCE). Hiệp hội điện quang Hoa kỳ và châu Âu đã đưa ra bảng phân loại PIRADS. Sử dụng bảng này để đánh giá được khả năng xuất hiện ung thư tuyến tiền liệt khi có các dấu hiệu bất thường của tuyến tiền liệt có tăng kích thước
- để có thể chỉ định nên sinh thiết (Pirads 4,5); không sinh thiết tuyến tiền liệt (Pirads 1,2), cân nhắc sinh thiết (Pirads 3) phục vụ quá trình điều trị và theo dõi.
|
: T2WI 1: Bình thường. T2WI 2: Một khối u ranh giới rõ hoặc 1 khối đồng nhất, không điển hình hoặc vùng giảm cườngđộ tín hiệu giữa các nốt. T2WI 3: khối có cường độ tín hiệu không đồng nhất, ranh giới không rõ. Bao gồm các trường hợp khác không đủ điều kiện 2,4,5. T2WI 4: hình thấu kính hoặc giảm cường độ tín hiệu vừa phải và đường kính <1,5 cm. T2WI 5: Tương tự 4 và đường kính >1,5 cm hoặc xâm lấn xung quanh
|
Hình 2: Phân độ điểm T2WI tại vùng chuyển tiếp trên MRI
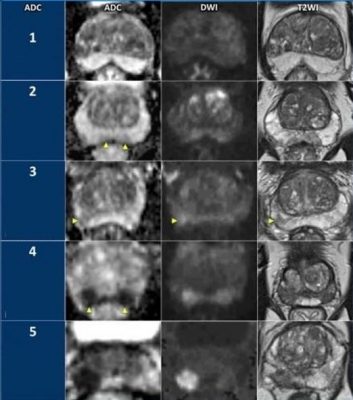 |
· DWI 1: bình thường
· DWI 2: Tổn thương dạng dải/chêm tăng cường độ tín hiệu đồng nhất trên DWI hoặc giảm tín hiệu trên ADC · DWI 3: khối khu trú giảm cường độ tăng tín hiệu trên ADC hoặc khối tăng cường độ tín hiệu rõ rệt trên DWI · DWI 4:khối khu trú tăng cường độ tín hiệu rõ rệt trên DWI và giam tín hiệu rõ trên ADC có đường kính <1,5cm · DWI 5: Tương tự DWI 4 và có đường kính >1,5 cm hoặc xâm lấn xung quanh
|
Hình 3: Phân độ điểm DWI
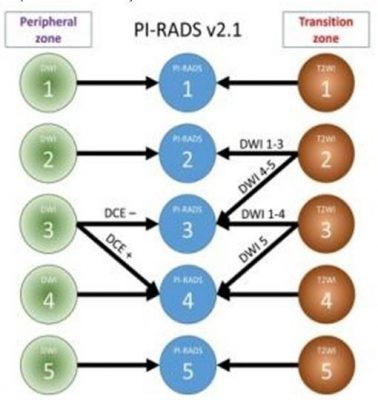
Hình 4: Phân độ PIRADS
- Nội soi: Khi cần chẩn đoán phân biệt với u bàng quang, polyp vùng cổ bàng quang, u niệu đạo, hẹp niệu đạo, dị vật – sỏi niệu đạo gây đái khó. Hình ảnh BPH là niệu đạo bị thu hẹp do 2 thùy bên lồi vào bên trong, thùy giữa nhô cao vào lòng bàng quang
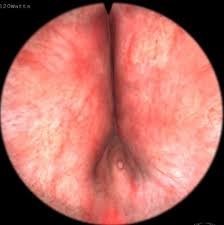
Hình 5: Nội soi thấy 2 thùy bên của tuyến tiền liệt to.
- Xét nghiệm từ máu:
- Chất chỉ điểm u:
Định lượng nồng độ PSA ( Kháng nguyên đặc hiệu của tuyến tiền liệt) trong huyết thanh. U lành tính thì PSA < 4ng/ml. PSA > 10 ng/ml thì khả năng ung thư tuyến tiền liệt cao cần làm các xét nghiệm chẩn đoán xác định như MRI, hoặc sinh thiết tuyến tiền liệt. PSA từ 4 – 10 ng/ml cần theo dõi sát tốc độ tăng PSA, đánh giá tỷ lệ PSA tự do/ PSA toàn phần; PSA tỷ trọng (nồng độ PSA/ thể tích tuyền tiền liệt). Khi PSA > 20ng/ml thì trên 90% là ung thư tuyến tiền liệt và có di căn.
- Chức năng thận: Đánh giá ure, creatinin máu có thể tăng khi có trào ngược kéo dài lên 2 thận.
- Các xét nghiệm khác phục vụ quá trình điều trị, chẩn đoán biến chứng của bệnh: công thức máu, HIV, HCV, HbSAg…
- Xét nghiệm nước tiểu: Tìm và loại trừ biến chứng nhiễm khuẩn.
- Tổng phân tích nước tiểu:
- Cấy nước tiểu, làm kháng sinh đồ:
- Chẩn đoán thăm dò chức năng: Rất có giá trị trong chẩn đoán bệnh nhân BPH có biểu hiện OAB kèm theo hay không.
- Đo lưu lượng nước tiểu: Ở người trưởng thành lưu lượng nước tiểu tối đa bình thường ở nam giời là từ 15-20 mml/s.
- Đo áp lực bàng quang: Đánh giá khả năng đàn hồi và co thắt của cơ bàng quang qua đó cho biết khả năng chứa đựng và tống xuất được nước tiểu của bàng quang.
- Bình thường bệnh nhân có cảm giác đổ đầy khi thể tích bàng quang chứa từ 100-300ml nước; cảm giác buồn đi tiểu khi dung tích bàng quang chứa từ 350-400ml nước.
- Sinh thiết tuyến tiền liệt:
Lấy tổ chức làm tế bào học hoặc giải phẫu bệnh tại nhiều điểm để chẩn đoán xác định u phì đại hoặc ung thư tuyến tiền liệt.
- Sinh thiết qua ngón tay chỉ đường.
- Sinh thiết dưới hướng dẫn qua siêu âm trực tràng.
- Sinh thiết dưới hướng dẫn của CT hoặc MRI.
Do giải phẫu bệnh được coi là tiêu chuẩn vàng trong chẩn đoán BPH nên cần phải sinh thiết nhiều điểm tại các vị trí khác nhau của tuyến tiền liệt.
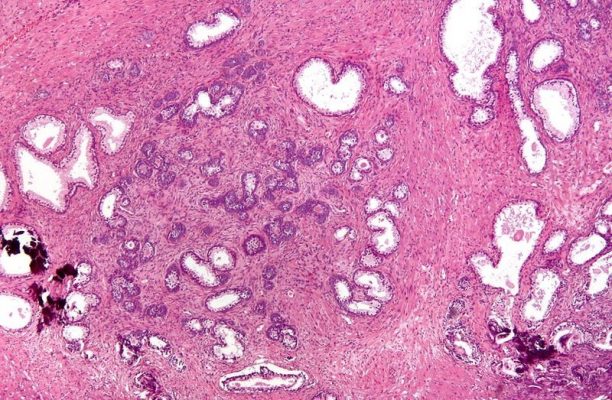
Hình 6: Tăng sinh mô xơ, cơ và biểu mô tuyến với nhân lành tính.
- Chẩn đoán xác định:
- Lâm sàng có hội chứng đường tiểu dưới. Thăm trực tràng thấy tuyến tiền liệt to, mật độ đều, mất rãnh giữa 2 thùy bên và không có nhân, PSA < 4ng/ml. Siêu âm: Tuyến tiền liệt có V > 25 , nhu mô đồng nhất.
- Chẩn đoán phân biệt.
- Ung thư tuyến tiền liệt: Thăm trực tràng có nhân rắn, các thùy mất cân đối và; PSA tăng cao; MRI tuyến có Pirads 4, hoặc 5; sinh thiết tuyền tiền liệt có hình ảnh ung thư.
- Viêm tuyến tiền liệt: Thăm trực tràng thì TTL, ấn đau, có khối bùng nhùng, PSA tăng; siêu âm – MRI thấy hình ảnh hoại tử tuyến, bạch cầu máu tăng cao.
- Rối loạn tiểu tiện/ tuyến tiền liệt bình thường: Biểu hiện LUTS, thăn trực tràng tuyến tiền liệt nhỏ, mềm. Siêu âm – MRI có hình ảnh bình thường
- Xơ cứng cổ bàng quang: Biểu hiện LUTS tắc nghẽn, PSA bình thường, MRI thấy tuyến tiền liệt không to, Pirads 1,2; hình ảnh xơ hóa vùng cổ bàng quang; niệu động học: có dấu hiệu tắc nghẽn ở cổ bàng quang; soi bàng quang thấy cổ bàng quang xơ cứng, co bóp yếu.
- Hẹp niệu đạo: Có tiền sử chấn thương vùng tiểu khung, khung chậu, cắt bao quy đầu hoặc đặt ống thông niệu đạo, can thiệp nội soi qua niệu đạo; XQ niệu đạo ngược dòng và xuôi dòng có hình ảnh hẹp niệu đạo; Siêu âm tuyến tiền liệt không to; MRI niệu đạo – tuyến tiền liệt: Tuyến không to, hình ảnh hẹp niệu đạo; soi niệu đạo thấy đoạn niệu đạo xơ hẹp.
- Sỏi bàng quang, sỏi niệu đạo: Biểu hiện đái ngập ngừng, tiểu tia nhỏ; XQ và siêu âm thấy sỏi ở bàng quang, niệu đạo và tuyến tiền liệt không tăng kích thước. Nội soi niệu đạo và bàng quang được coi là tiêu chuẩn vàng để chẩn đoán xác định, phân biệt và xử trí.
- Bàng quang thần kinh: Tiền sử có bệnh lý thần kinh cột sống ( chấn thương, chèn ép tủy, thoát vị đĩa đệm). Lâm sàng có cầu bàng quang; thăm trực tràng thấy tuyến tiền liệt không to; siêu âm thấy bàng quang căng giãn, tồn dư nhiều nước tiểu; niệu động học thấy bàng quang giảm co bóp hoặc mất trương lực nếu ở giai đoạn nặng
- Điều trị.
- Nguyên tắc điều trị.
- Chỉ định dựa trên thang điểm IPSS và QofL.
- Ưu tiên điều trị nội khoa và ít xâm lấn trước.
- Điều trị nội khoa kết hợp thay đổi hành vi liệu pháp:
- Thuốc sử dụng điều trị: Cần nắm rõ thời gian bán thải của từng nhóm thuốc, sinh khả dụng và tác dụng phụ của thuốc. Kết hợp các thuốc điều trị BPH với các thuốc điều trị bệnh nền sẵn có của người bệnh.
- Nhóm thuốc chẹn thụ thể α: Có tác dụng chống sự co thắt cơ trơn, giãn nở cơ thắt cổ bàng quang để hạn chế các triệu chứng của đường tiểu dưới
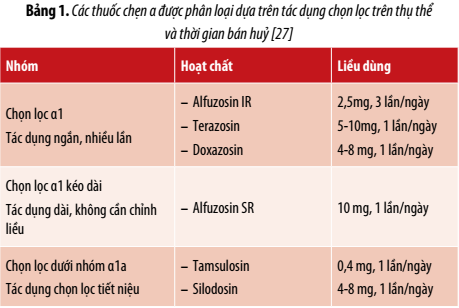
1.Nhóm thuốc ức chế enzyme 5 α reductaser (5- ARI):
5- ARI có 2 typ, với vai trò chuyển hóa testosterol tự do thành dihydrotestosterol (DHT) . Khi ức chế được 5- ARI thì có tácdụng là giảm nộng độ dyhidrotestosterol trong máu và tại tuyến tiền liệt, DHT là thành phần kích thích sự phát triển của tế bào biểu mô tuyến tiền liệt. Qua đó hạn chế sự tăng sinh lành tính tuyến tiền liệt.
Chỉ định 5- ARI khi bệnh nhân BPH có LUTS với IPSS 8; > 40 mml.
- Finasterid 5mg/ngày (ức chế được 5ARI typ I).
- Dutasterid 0,5mg/ngày (ức chế được cả 5ARI typ I và typ II )…
- Nhóm thuốc kháng muscarinic: Các thuốc có vai trò như chất kháng thụ thể muscarinic (m-cholinoreceptor) trên bề mặt của tế bào cơ trơn – cơ chóp bàng quang qua đó giảm được co thắt cơ chóp bàng quang.
Chỉ định: Khi bệnh nhân BPH có LUST ở mức độ IPSS < 20, không đáp ứng với chẹn α và còn các triệu chứng chứa đựng nổi bật của OAB nhưng có < 100 ml.

Bảng 2: Các nhóm thuốc kháng muscarinic
Nên kết hợp nhóm ức chế α và kháng muscarinic sẽ tăng tác dụng điều trị vì an toàn và tăng hiệu quả điều trị,
- Nhóm thuốc đồng vận beta -3: Có tác dụng kích thích chọn lọc thụ thể có tác dụng làm giãn cơ bàng quang, tăng khả năng chứa đựng nước tiểu.
Mirabegron: 50mg/ngày.
Nên kết hợp nhóm ức chế α và đồng vận beta -3 sẽ tăng tác dụng hiệu quả điều trị khi bệnh nhân BPH có LUTS kết hợp với OAB.
- Nhóm thuốc kháng vasopressin: Thuốc tác động vào thụ thể V2 tại ống góp của thận nên có tác dụng giữ nước trong cơ thể và kiểm soát sự bài tiết nước tiểu vào ban đêm. Do đó hạn chế được triệu chứng tiểu đêm ở bệnh nhân BPH.
Chỉ định cho người có tiểu đêm nhiều lần, có biểu hiện đa niệu đêm.
- Desmopressin: 0,1-0,2 mg 1 lần/ngày, uống trước khi đi ngủ. Hoặc viên nang ngậm dưới lưỡi 0,06 mg /ngày (1-2 viên).
- Nhóm ức chế PDE5: Nhóm thuốc ức chế phosphodiesterase type 5 có tác dụng làm tăng GMP vòng trong huyết thanh sẽ giúp duy trì cương cứng ở nam và giãn được cơ trơn cổ bàng quang và tuyến tiền liệt.
Chỉ định cho bệnh nhân BPH có LUTS và rối loạn cương dương.
- Tadanafil: 5mg/1 lần/ngày.
- Các sản phẩm y học cổ truyền, dược phẩm có nguồn gốc từ thảo dược: Có tác dụng tiêu viêm, giãn cơ trơn, chống co thắt ở cổ bàng quang.
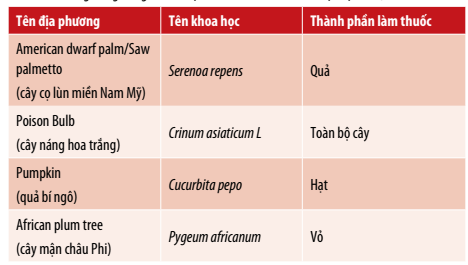
Bảng 3: Nguồn hốc của 1 số thuốc, sản phẩm chức năng từ thực vật
Có thể kết hợp các sản phẩm từ thảo dược, sản phẩm y học cổ truyền
Với nhóm ức chế α và 5 – ARI, đặc biệt khi có biểu hiện viêm tuyến
tiền liệt mạn tính.
- Thay đổi lối sống, sinh hoạt.
- Hạn chế các đồ uống kích thích từ buổi chiều, buổi tối: Café, nước chè; đồ ăn ngọt, đồ mặn tránh uống nhiều nước ban đêm.
- Tập thể dục thể thao, các bài tập thở, tập cơ sàn chậu.
- Uống nhiều nước vào ban ngày, ăn nhiều chất xơ tinh bột để tránh táo bón.
- Tập đi tiểu đúng giờ, thời gian giữa các lần đi tiểu từ 2,50 – 3 giờ. Đi tiểu hết trước khi đi ngủ. Nhưng không được nhịn tiểu quá lâu.
- Vật lý liệu pháp: Có tác dụng tăng khả năng tống xuất nước tiểu, tránh mệt mỏi, căng thẳng và chống xuất tinh sớm.
- Thực hiện các bài tập cơ hô hấp, tăng sức rặn tiểu gắng sức.
- Tập các bài cơ sàn chậu, bài tập Kegel để tăng khả năng đóng mở cơ thắt ở cổ bàng, quang niệu đạo.
- Xử trí cấp cứu:
- Bệnh nhân bí tiểu cấp: Chỉ định đặt ống thông niệu đạo, nếu thất bại có thể cho nên phòng mổ để gây tê tủy sống, dùng ống soi niệu đạo – niệu quản đặt dây dẫn đường để đặt ống thông niệu đạo. Trong trường hợp thất bại thì mở thông bàng quang trên xương mu hoặc chọc dẫn lưu dưới sự định hướng của siêu âm.
- Mở thông bàng quang vĩnh viễn: Cho các trường hợp có chống chỉ định phẫu thuật kéo dài, tiên lượng sống không kéo dài, chống chỉ định gây tê, gây mê kéo dài.
- Điều trị can thiệp ít xâm lấn:
Nguyên tắc: Làm giảm thể tích và tăng khẩu kính niệu đạo TTL.
- Bằng năng lượng nhiệt
Theo nguyên lý dưới tác động của nhiệt độ > C sẽ gây biến tính protein, đứt gẫy AND và làm tiêu hủy tế bào.
- HIFU: Dùng sóng siêu âm hội tụ năng lượng cao đốt u tuyến tiền liệt qua đường trực tràng. Ưu điểm là bảo tồn được cơ thắt cổ bàng, chống được đái rỉ hoặc xuất tinh ngược dòng.
- TUNA: Đốt nhu mô tuyến bằng kim phát sóng siêu âm cao tần khi nội soi ngược dòng. Tỷ lệ tái phát cao.
- Sử dụng sóng Viba qua niệu đạo đốt u tuyến tiền liệt.
- Mở rộng niệu đạo tuyến tiền liệt:
- Protatic urethral lift (PUL – Urolift): Mở rộng niệu đạo bằng súng khâu nội soi.

Hình 7: Trước và sau khâu nội soi mở rộng niệu đạo.
Chỉ định cho bệnh nhân có BPH với < 80 ml; bệnh nhân không có phì đại thùy giữa; bệnh nhân trẻ tuổi không muốn phẫu thuật; bệnh nhân có chống chỉ định phẫu thuật hoặc có nguy cơ cao khi phẫu thuật. Thủ thuật nhanh, sớm ra viện trong ngày.
- Đặt Stent niệu đạo: Hiện nay ít được chỉ định do có nhiều phương pháp khác thay thế. Chỉ định hạn chế trong 1 số trường hợp: Hẹp niệu đạo sau phức tạp, hẹp niệu đạo sau mổ u tuyến tiền liệt…
- Điều trị ngoại khoa:
Nguyên tắc: Làm giảm tối đa thể tích nhu mô của tuyến tiền liệt trong đó có chứa UPĐLTTTL. Qua đó làm tăng khẩu kính niệu đạo tuyến tiền liệt đi từ cổ bàng quang tới ụ núi (cơ thắt niệu đạo sau).
Bảng 4: Chỉ định phẫu thuật trên bệnh nhân BPH
| Chỉ định tuyệt đối | Chỉ định tương đối, cân nhắc theo mức độ bệnh BPH | |
|
Bệnh nhân có BPH |
Có sỏi bàng quang | Sỏi niệu đạo |
| Nhiễm khuẩn tái diễn do ứ đọng nước tiểu. | Hẹp niệu đạo trước, hẹp miệng sáo | |
| Bí tiểu cấp tái diễn, đái máu tái diễn | Suy tim độ I, COPD ổn định | |
| Gây trào ngược bàng quang – niệu quản | Thoát vị bẹn | |
| Túi thừa bàng quang > 3cm, nhiều túi thừa nhỏ | Đái máu do giãn vỡ tĩnh mạch niệu đạo | |
| Có LUTS gây biến chứng suy thận | § | |
| Điều trị nội khoa, nút mạch, các can thiệp khác thất bại |
- Phẫu thuật cắt u tuyến tiền liệt nội soi qua đường niệu đạo.
Phẫu thuật sử dụng nguồn năng lượng sinh nhiệt, cắt bỏ nhu mô tuyến tiền liệt thành các mảnh nhỏ, sau đó bơm rửa lấy tổ chức ra ngoài hoặc làm bốc hơi nhu mô tuyến tiền liệt. Trong quá trình phẫu thuật cần sử dụng dung dịch đẳng trương để truyền rửa vào bàng quang làm rõ phẫu trường. Khi sử dụng các dung dịch Sorbitol 3%, Nacl 0,9% có nguy cơ bị hội chứng hấp thu nước do làm hạ Natri máu.
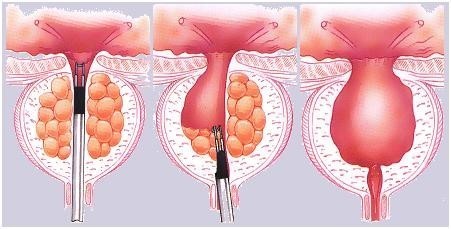
Hình 8: Cắt phân mảnh mô TTL bẳng dao lưỡng cực.
- Kỹ thuật phân mảnh nhu mô: Có ưu điểm là giữ lại được mô để làm giải phẫu bệnh và tính tương đối chính xác được đã cắt so với siêu âm.
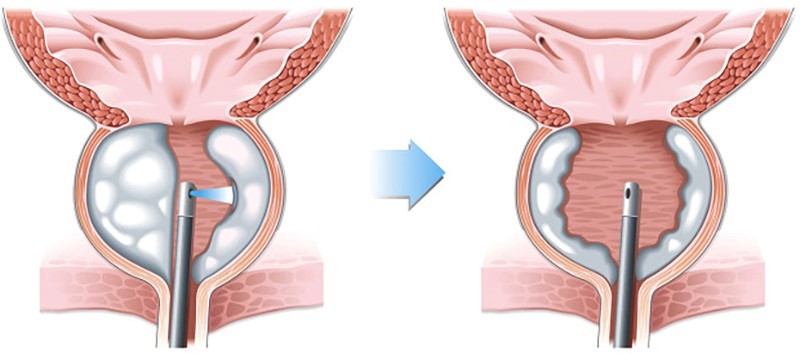
Hình 9: Bốc hơi tuyến tiền liệt bằng Laser.
- Kỹ thuật bốc hơi nhu mô: Không có mô để làm giải phẫu bệnh nên có thể bỏ sót ung thư tuyến tiền liệt kèm theo BPH.
Chỉ định khi 50 – 80 ml. Cần điều trị hết biểu hiện nhiễm khuẩn tiết niệu dưới (cấy nước tiểu âm tính); điều trị ổn định bệnh lý tim mạch, hô hấp ổn định trước mổ.
Chống chỉ đinh: Hẹp niệu đạo, sỏi bàng quang nhiều viên – kích thước lớn, có túi thừa bàng quang lớn, cứng khớp háng, biến dạng khung chậu, suy tim – rối loạn đông máu nặng…
*. Năng lượng điện: Sử dụng năng lượng điện, cắt nhu mô tuyến theo các nhát cắt gọt ngược hoặc xuôi dòng đến sát vỏ tuyến tiền liệt. Trước khi có năng lượng laser thì đây là kỹ thuật được coi là tiêu chuẩn vàng trong phẫu thuật điều trị BPH
+ Đơn cực: Nguy cơ ngộ độc dịch rửa cao nếu lớn, kinh nghiệm của phẫu thuật viên thấp.
+ Lưỡng cực: Khả năng cầm máu tốt hơn dao đơn cực, nên được ưa chuộng hơn năng lượng đơn cực.
*. Năng lượng laser: Do sử dụng nguồn dịch là nước, cầm máu tốt nên hạn chế được các biến chứng và tăng khả năng bóc tối đa được nhu mô cao hơn so với so với cắt u tuyến tiền liệt bằng năng lượng điện.
- Các loại năng lượng laser được sử dụng cắt BHP hiện nay: Holmium, Thulium, Diode
- Sử dụng năng lượng laser để bốc hơi hoặc phân mảnh lớn tuyến tiền liệt thì cần sử dụng máy xay hút mô.
- Trường hợp < 30ml với những bệnh nhân còn nhu cầu hoạt động tình dục, để hạn chế tỷ lệ xuất tinh ngược dòng thì chỉ cần xẻ rãnh 2 bên thùy giữa tuyến tiền liệt.
- Phẫu thuật nội soi bóc u tuyến tiền liệt:
Phẫu thuât có ưu điểm hạn chế xâm lấn, làm giảm được mức độ đau, lấy được toàn bộ nhu mô tuyến tiền liệt và bảo tồn được thần kinh cương, hạn chế tỷ lệ xuất tinh ngược dòng hơn so với mổ mở kinh điển.
- PTNS đường trong ổ bụng (TAPP)
- PTNS đường trước phúc mạc (TEP)
- Phương tiện kỹ thuật:
- Sử dụng PTNS thông thường.
- Sử dụng hệ thống robot nội soi.
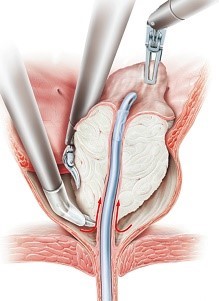
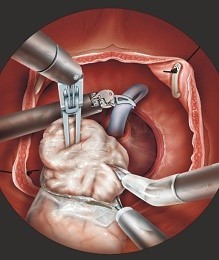
Hình 10: Bóc tuyến tiền liệt do BPH qua bàng quang đường TAPP.
- Đường vào bóc u tuyến tiền liệt:
+ Mở mặt trước bao xơ tuyến tiền liệt
+ Mở thành trước bàng quang.
- Phẫu thuật bóc u tuyến tiền liệt.
Chỉ định khi: bệnh nhân BPH có > 80 ml; có sỏi bàng quang kích thước lớn, có túi thừa bàng quang lớn kèm theo. Hoặc có chống chỉ định mổ nội soi qua đường niệu đạo: Hẹp niệu đạo, cứng khớp háng, Thường thực hiện tại các cơ sở y tế chưa có các phương pháp khác thay thế hoặc phẫu thuật viên chưa có kinh nghiệm mổ nội soi.
Nhược điểm: Bệnh nhân nằm viện kéo dài, đau sau mổ tăng, nguy cơ chảy máu cao phải truyền máu hoặc xuất tinh ngược dòng cao…
Các phương pháp mổ mở bóc u tuyến tiền liệt kinh điển:
+ Mổ mở qua thành bàng quang trên xương mu:
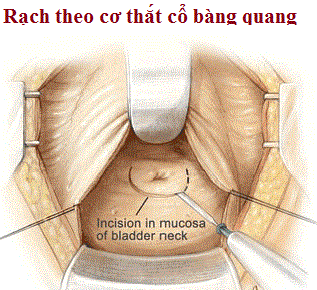 |
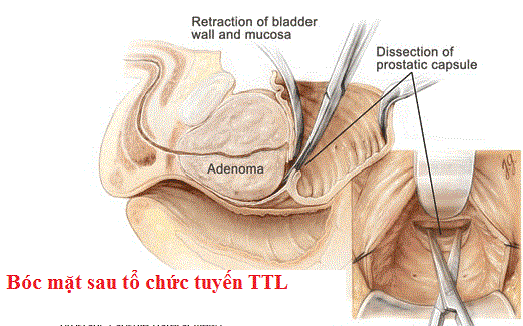 |
Hình 11: Kỹ thuật của Hryntchack
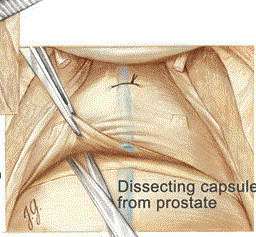
Mổ mở qua bao xơ tuyến tiền liệt sau xương mu
 |
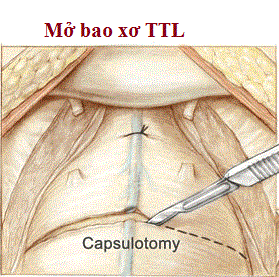 |
Hình 12: Kỹ thuật của Millin.
- Mổ mở qua đường tầng sinh môn
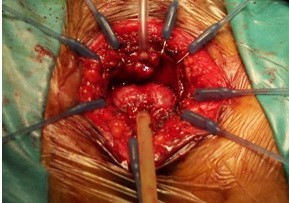
Hình 13: Kỹ thuật của Young
- Tai biến và biến chứng của phẫu thuật điều trị BPH:
- Hiện nay tỷ lệ tử vong trong phẫu thuật điều trị BPH rất thấp do điều kiện gây mê hồi sức được nâng cao không ngừng. Biến chứng này thường gặp trên những bệnh nhân có bệnh nền nặng kèm theo như: Suy tim, huyết khối, đái tháo đường…
- Trong mổ:
- Thủng trực tràng: Do kỹ thuật cắt u nội soi ngược dòng hoặc quá trình bóc tách nhu mô tuyến ở thành sau (mổ mở hoặc mổ nội soi) quá thô bạo. Biểu hiện là nhìn thấy niêm mạc trực tràng, nước hoặc khí chảy vào trực tràng, thấy phân…
- Hội chứng nội soi do tái hấp thu nước quá nhiều vào lòng mạch làm giảm natri máu gây phù tổ chức. Biểu hiện: Phù phổi cấp ( ho, khó thở, giảm oxy máu); phù não ( đâu đầu, rối loạn tri giác: lơ mơ, hôn mê, kích thích, co giật…)…
- Chảy máu: Trong mổ cắt u nội soi qua niệu đạo khi cắt quá nhiều, vượt qua vòng xơ của tuyến, đặc biệt ở thùy trước vào đám rối Sanrotini thì khả năng chảy máu rất cao. Đương nhiên mổ mở hoặc phẫu thuật nội soi đường bụng là làm tổn thương các mạch máu lớn.
- Shock nhiễm trùng có thể gặp trong phẫu thuật nội soi ngược dòng cắt u tuyến tiền liệt khi nước tiểu có vi khuẩn, dưới áp lực cao của đường truyền rửa vào sẽ đẩy vi khuẩn vào lòng mạch nếu tắc đường dịch đi ra. Cho nên tất cả các bệnh nhân cắt TTL nội soi qua niệu đạo cần cấy nước tiểu trước mổ hoặc điều trị kháng sinh sao cho tổng phân tích nước tiểu âm tính cả Nit hoặc Bạch cầu.
- Tổn thương ruột non: Có thể gặp trong mổ mở hoặc phẫu thuật nội soi ổ bụng
- Sau mổ:
- Đau sau mổ: Cần chú ý vấn đề này để kết hợp với bác sĩ gây mê – chăm sóc đau sau mổ để nâng cao chất lượng điều trị.
- Đái rỉ: Do phù nề tạm thời cơ thắt cổ bàng quang hoặc cơ thắt niệu đạo; hoặc vĩnh viễn do tổn thương khi cắt vào cơ thắt cổ bàng quang hoặc cơ thắt niệu đạo.
- Xuất tinh ngược dòng: Thường xuất hiện trong đường mổ nội soi qua niệu đạo khi cắt bỏ quá nhiều cơ thắt cổ bàng quang. Cho nên khi quan hệ tình dục, ở thời điểm xuất tinh; cổ bàng quang không đóng kín được cơ thắt niệu đạo mở ra thì vẫn có 1 phần hoặc toàn bộ tinh dịch phóng vào bàng quang. Sau quan hệ tình dục, đi tiểu có dịch nhầy, quánh ở nước tiểu.
- Chảy máu: Trong quá trình điều trị tại bệnh viện hoặc bệnh nhân sau xuất viện thì có biểu hiện đái ra máu, có thể đái khó nếu bàng quang có nhiều máu cục. Trong cắt u đường qua đường niệu đạo có thể do cầm máu không kỹ hoặc tổ chức vùng diện cắt bị hoại tử tại các mạch máu còn lại. Siêu âm thấy bàng quang có nhiều máu cục. Còn trong phẫu thuật nội soi thì có thể thêm biểu hiện chảy máu vào ổ bụng, máu thấm qua vết mổ. Siêu âm thấy có nhiều dịch máu ở khoang Retzius ( nếu đường mổ đi trước phúc mạc); dịch máu ở túi cùng Douglas hoặc tự do trong ổ bụng ( nếu đường mổ qua phúc mạc).Tùy vào mức độ chảy máu mà bệnh nhân có biểu hiện shock giảm thể tích hay không.
- Đái máu sau mổ: Đa phần là ở mức độ nhẹ, máu đỏ cuối bãi do cần quá trình liền vết thương trong môi trường nước tiểu. Bệnh nhân có thể kèm cảm giác đái buốt cuối bãi.
- Hẹp niệu đạo tuyến tiền liệt, hoặc hẹp niệu đạo sau, niệu đạo trước: Hậu quả của việc chăm sóc sond niệu đạo kém hoặc chống nhiễm trùng không hiệu quả; tổn thương niệu đạo do nong niệu đạo – đặt máy cắt nhân xơ tuyến tiền liệt qua niệu đạo…Biểu hiện lâm sàng là đái khó, tia nhỏ, 2 tia; khám dương vật có thể thấy miệng sáo chít hẹp, đoạn niệu đạo dương vật có đoạn xơ cứng. XQ niệu đạo ngược dòng thấy thuốc không lên được bàng quang, đoạn thuôn nhỏ có thể ở niệu đạo trước hoặc niệu đạo sau – tuyến tiền liệt.
- Các biến chứng khác: Xơ cứng cổ bàng quang, viêm tinh hoàn, viêm mào tinh do trào ngược…
Khi theo dõi bệnh nhân sau ra viện, cần chú ý các than phiền của người bệnh để tìm ra sớm các biến chứng qua đó có thể có phương án can thiệp, điều trị kịp thời. Đồng thời đánh giá kết quả điều trị qua sự cải thiện (giảm) tổng điểm IPSS và QofL.
Tài liệu tham khảo:
- Hướng dẫn chẩn đoán và điều trị tăng sinh lành tính tuyến tiền liệt (2019). Hội tiết niệu – thận học Việt nam (VUNA). Nhà xuất bản y học.
- Nguyễn Bửu Triều, Lê Ngọc Từ (2007). U phì đại lành tính tuyến tiền liệt. Hội tiết niệu – thận học Việt Nam. Nhà xuất bản y học. Trang 419 – 427.
- Lê Ngọc Từ (2006). U phì đại lành tính tuyến tiền liệt. Bệnh học ngoại khoa, tập II, Nhà xuất bản y học. Trang 140 – 149.
- Phạm Quang Vinh (2015). Bệnh tăng sản lành tính tuyến tiền liệt. http://www.benhvien103.vn/vietnamese/bai-giang-chuyen-nganh/tiet-nieu/benh-tang-san-lanh-tinh-tuyen-tien-liet/1082/
- Berry, S. J., Coffey, D. S., Walsh, P. C., & Ewing, L. L. (1984). The Development of Human Benign Prostatic Hyperplasia with Age. The Journal of Urology, 132(3), 474–479.
- Lê Ngọc Từ, Nguyễn Thúy Hiền, Khuất Thị Oanh (1999). “Áp dụng thang điểm IPSS trong chẩn đoán, đánh giá kết quả điều trị u phì đại lành tính tuyến tiền liệt (qua cắt nội soi u PDLT/TTL)”, Báo cáo khoa học tại Đại hội Ngoại khoa lần thứ X, Hà Nội, 2, tr. 310-317
- European Association of Urology (EAU) (2013). Guidelines on Management of Male Lower Urinary Tract Symptoms (LUTS), incl. Benign Prostatic Obstruction (BPO).
- McNicholas T.A., Speakman M.J., and Kirby R.S. (2016). Evaluation and Nonsurgical Management of Benign Prostatic Hyperplasia. CAMPBELL-WALSH Urology (11th Edition), Elsevier, 2611-2654.
- American Urological Association (AUA) (2010). Guideline on the Management of Benign Prostatic Hyperplasia (BPH).
- Alan J. Wein, Louis R. Kavoussi, Alan W. Partin, and Craig A. Peters (2016). Campbell-Walsh Urology. Elsevier, eleventh edition 11
Nguồn: ThS. BS Nguyễn Đình Liên
Bài viết liên quan
NỘI SOI VIÊN NANG KHÔNG ĐAU – KHÔNG XÂM LẤN
Với kích thước nhỏ gọn, nội soi viên nang là phương pháp hiện đại giúp bác sĩ có cái nhìn trực quan bên trong ống tiêu hoá, nhất là chẩn đoán sớm các bệnh lý ruột non nội soi dạ dày – đại tràng không tiếp cận được mà không xâm lấn, không gây đau […]
Nội soi ruột non bằng viên nang (Capsule endoscopy)
ĐẠI CƯƠNG Nội soi viên nang là kỹ thuật nội soi ruột non bằng cách uống viên nang nội soi có kích thước như viên thuốc, trong có chứa một máy quay nhỏ có thể ghi hình lại với tốc độ 0.5-6 hình/ giây trong vòng 11 tiếng. CHỈ ĐỊNH Phát hiện bệnh lý ruột […]
TRIỂN KHAI THÍ ĐIỂM KỸ THUẬT ĐO TRỞ KHÁNG NIÊM MẠC THỰC QUẢN MIVU
Phòng Khám Hoàng Long đã phối hợp và hỗ trợ công ty Vinmed triển khai thí điểm kỹ thuật đo trở kháng niêm mạc thực quản Mivu của hãng Diversatek Healthcare, đây là công nghệ tiên tiến nhất hiện nay trong chẩn đoán Gerd. Việc thí điểm giúp các chuyên gia đầu ngành tiếp cận […]
ĐÀO TẠO CẬP NHẬT KIẾN THỨC Y KHOA VỀ KỸ THUẬT THĂM DÒ NHU ĐỘNG ĐƯỜNG TIÊU HÓA
Khóa “ Đào tạo cập nhật kiến thức y khoa về kỹ thuật thăm dò nhu động đường tiêu hóa” được tổ chức bởi Viện Nghiên cứu và Đào tạo tiêu hóa – gan mật đã khép lại trong niềm hân hoan và vui mừng của tất cả các học viên tham dự. Khóa đào […]
KỸ THUẬT TVT TRONG ĐIỀU TRỊ TIỂU KHÔNG TỰ CHỦ
Tension-Free Vaginal Tape (TVT) Kỹ thuật TVT Đây là thủ thuật đeo đai phổ biến nhất để khắc phục tình trạng tiểu không tự chủ do căng thẳng ở phụ nữ. Đây là phương pháp xâm lấn tối thiểu với tỷ lệ chữa khỏi cao (thành công > 95%) và ít biến chứng nhất nếu […]